Часть 1: Предупреждение и лечение послеоперационных эндодонтических заболеваний
Профессор Доктор Шимон Фридман Глава отделения эндодонтии стоматологического факультета университета Торонто
Торонто, Онтарио, Канада
Согласно последнему исследованию, проведенному среди населения Германии, более 60% зубов, на которых проводилось эндодонтическое лечение, иногда после лечения демонстрируют рентгенопрозрачность в периапикальной области (1). Лечение таких зубов считаются неудачным, хотя на самом деле рентгенопрозрачность является следствием эндодонтического заболевания (апикального периодонтита), которое либо сохранилось несмотря на проведенное лечение, либо возникло после лечения. Большинство пациентов проходят через лечение по схеме заболевание-лечение-излечение, тогда как «неудача», термин сам по себе негативный и довольно относительный, не подразумевает необходимость проведения лечения. Поэтому рекомендуется использовать термин «заболевание», поскольку он недвусмысленен и облегчает общение между стоматологом и пациентом. В данной статье словосочетание «послеоперационное заболевание» используется для обозначения неудачного лечения.
Послеоперационное эндодонтическое заболевание (апикальный периодонтит, связанный с эндодонтическим лечением зубов) главным образом возникает из-за инфекции корневой системы (2-4), когда микроорганизмы не были уничтожены в ходе предыдущего лечения (5) или же проникли в запломбированное корневое пространство после лечения, в основном вследствие существующей возможности просачивания в коронковой части (6). В некоторых случаях специфические микроорганизмы, такие как Actinomycesisraelii или Arachniapropionica, появляются в периапикальных тканях вне зависимости от присутствия микроорганизмов в корневом канале (7). Процесс возникновения заболевания может быть прекращен только в том случае, если будет остановлено влияние и действие причинного фактора, а именно инфекции. Чтобы добиться этого, необходимо провести либо ортоградное повторное лечение, либо апикальную хирургию. Данные два подхода различаются принципиально: повторное лечение является попыткой уничтожить микроорганизмы в корневом канале, а апикальная хирургия – это попытка ограничить микроорганизмы внутри канала. С помощью повторного лечения можно гораздо лучше остановить инфекцию корневого канала, и это является его основным достоинством. Хирургия, напротив, едва ли может остановить возникшую инфекцию корневого канала и, как следствие, является компромиссным решением, если только (а) не предполагается концентрация микроорганизмов в периапикальной области; (б) повторное лечение невыполнимо и не может быть проведено в полном объеме; или (в) попытка провести повторное лечение не была удачной (8). Существующая разница в принципах повторного лечения и хирургии является основанием для осуществления выбора процедуры при работе с послеоперационным заболеванием. Однако это не единственный момент, который необходимо принять к рассмотрению.
Следует иметь в виду, что повторное лечение значительно отличается от первичного «стандартного» эндодонтического лечения. Несмотря на то что эти две процедуры лечения корневых каналов имеют схожие биологические принципы и цели, следующие моменты уникальны для случаев повторного лечения (9):
(а) возможно, придется пожертвовать большими реставрациями и делать их повторно;
(б) может быть, придется принять во внимание возможные будущие заболевания (8-10);
(в) морфологические изменения, вызванные предыдущим лечением, могут быть причиной необычных технических и терапевтических трудностей (11);
(г) из корневого канала необходимо будет удалить пломбировочный материал и, может быть, реставрационный материал;
(д) скорость заживления при повторном лечении обычно меньше, чем после первичного лечения, из-за того, что удаление инфекции вызывает больше трудностей (12);
(е) пациенты могут больше бояться, чем при проведении «стандартного» первичного лечения.
Вышеуказанные моменты усложняют субъективный процесс выбора процедуры (9). Как результат, общая картина работы с послеоперационными эндодонтическими заболеваниями неоднородна: некоторые зубы удаляются, некоторые подвергаются повторному лечению или апикальной хирургии, но многие зубы остаются нетронутыми несмотря на очевидную чувствительность (13-16). Такие неудачи со стороны стоматологов свидетельствуют об их неуверенности и сомнениях при выборе процедуры для таких случаев. Чтобы добиться уверенности и правильности выбора, необходимо выработать определенные критерии, которые позволили бы выбирать зубы на удаление, повторное лечение и апикальную хирургию.
ВЫБОР ПРОЦЕДУРЫ
Повторное лечение обычно осуществляется в случае существующего заболевания, что подтверждается конкретными радиографическими изменениями и, возможно, клиническими признаками и симптомами. Однако даже в случае отсутствия заболевания повторное лечение может быть предписано для того, чтобы предупредить возможное возникновение заболевания в будущем (8, 9).
Диагноз. Наличие или отсутствие эндодонтического заболевания определяется согласно клиническим и рентгенографическим данным. Существует некоторая разница во взглядах у стоматологов и даже исследователей, в особенности, при отсутствии симптомов (12). В этом отношении необходимо подчеркнуть, что апикальный периодонтит является бессимптомным и определяется главным образом при помощи рентгеновских снимков. Очевидное отсутствие симптомов при наличии рентгенографических данных, указывающих на наличие заболевания, не должно служить доводом в пользу изменения процедуры лечения или отказа от нее (12). Данную дилемму необходимо представить пациенту с помощью простых терминов: хочет ли он/она излечения болезни или всего лишь снятия симптомов? Кроме того, большинство зубов с апикальным периодонтитом являются бессимптомными до начала лечения, и, тем не менее, эти зубы подвергаются лечению из-за наличия рентгенографических доказательств заболевания (это в равной степени верно для первичного эндодонтического лечения, повторного лечении и апикальной хирургии).
Неэндодонтическое заболевание или протекающий процесс заживления должны быть внимательно рассмотрены в качестве различительного диагноза (17). В этой связи изучается история заболевания, при этом обращается внимание на предыдущие рентгеновские снимки, если таковые имеются в наличии, прошлые симптомы, время прошедшее с момента предыдущего лечения (чтобы избежать неправильного диагноза и распознать протекающее заживление), а также предыдущие попытки повторного лечения или апикальной хирургии (возможна вертикальная трещина).
Выбор процедуры лечения. После определения диагноза, на основании нижеуказанных критериев выбирается наиболее приемлемая процедура лечения. В прошлом стоматолог нес ответственность за выбор и проведение наиболее приемлемой процедуры лечения. В настоящее время, однако, именно пациент выбирает процедуру лечения, в ответственность стоматолога сейчас входит (а) передать относящуюся к делу информацию и тем самым способствовать принятию решения пациентом, и (б) предоставить лечение, выбранное пациентом. Следующий раздел согласуется с современной концепцией.
Лечение существующих заболеваний
Послеоперационное заболевание определенно требует вмешательства, даже при отстутствии симптомов (9). В тех случаях, когда предпочтительным является лечение (оставление зуба), а не экстракция зуба, следует задуматься о возможности проведения ортоградного повторного лечения и апикальной хирургии. Из этих двух вариантов повторное лечение предлагает больше преимуществ – имеются большие возможности по уничтожению причины заболевания (инфекция корневого канала) с минимальным вмешательством, и меньше риска – пациент испытывает значительно меньший послеоперационный дискомфорт (боль и опухоль) (18) и существует меньший риск повреждения главных нервов и пазух. Поэтому часто повторное лечение является предпочтительным, хотя его не всегда можно провести. Иногда повторное лечение может занимать гораздо больше времени и стоить больше, чем хирургическое вмешательство, в особенности, в случае с заменой большой реставрации. Кроме этого, возможности воспользоваться преимуществами повторного лечения могут быть ограничены рядом клинических факторов (9). Более того, способности конкретных стоматологов по проведению повторного лечения и хирургии отличаются в значительной степени. Подведем итог: выбор обычно падает на ортоградное повторное лечение из-за его больших преимуществ и меньшего риска по сравнению с апикальной хирургией. Поэтому выбор процедуры лечения зависит от факторов, которые либо мешают проведению повторного лечения или ограничивают возможности его проведения таким образом, что преимущества сводятся на нет и увеличивается риск. Однако новый сложившийся баланс преимуществ и рисков повторного лечения может быть все же меньше, чем в случае с апикальной хирургией.
Соображения пациента
Отношение различных людей (пациентов и стоматологов) к стоматологическим заболеваниям и необходимости их лечения сильно отличаются (19). Тем более разнятся доводы в пользу того, чтобы оставить зуб и добиваться наилучшего долгосрочного результата лечения, а также отличаются мотивации и возможности найти время и денежные средства на лечение. Все эти моменты влияют на предпочтения пациента в отношении выбора процедуры лечения, и поэтому они являются ключевыми моментами в выборе процедуры (Таблица 1).
Таблица 1. Соображения пациента, влияющие на выбор процедуры лечения существующего заболевания после проведения лечения корневого канала.
| Нет | Соображение | Да | ||
|---|---|---|---|---|
| экстракция | < | мотивация оставить зуб | > | повторное лечение или хирургия |
| хирургия | < | мотивация добиться наилучшего результата в долгосрочной перспективе | > | повторное лечение |
| повторное лечение | < | ограниченное время | > | хирургия |
| повторное лечение | < | ограниченные денежные средства | > | хирургия |
Мотивация оставить зуб. Значительные усилия, необходимые для проведения ортоградного повторного лечения и апикальной хирургии, оправданы только в том случае, если существует возможность оставить зараженный зуб. Для пациента, не имеющего такой мотивации, выбирается экстракция.
Мотивация добиваться наилучшего результата в долгосрочной перспективе. Для пациента, который может пойти на компромисс в отношении длительного результата, выбирается более простая процедура апикальной хирургии, если намечается слишком сложное повторное лечение.
Ограничение по времени. Для пациента, ограниченного во времени и способного пойти на компромисс, чтобы сэкономить время, выбирается более быстрая процедура апикальной хирургии. Однако стоит принять в расчет то, что послеоперационный дискомфорт (боль, опухоль) и процесс восстановления могут привести к потере рабочего времени и дохода (18).
Ограничение в денежных средствах. Для пациента, ограниченного в денежных средствах и способного пойти на компромисс, чтобы сэкономить деньги, выбирается апикальная хирургия, если пациент не может себе позволить общую стоимость повторного лечении и реставрации. Но опять следует принять в расчет возможную потерю дохода из-за послеоперационного дискомфорта и восстановления (18).
Соображения, касающиеся состояния зубов
Если, следуя вышеизложенным моментам, пациент выбирает повторное лечение, то необходимо тщательно исследовать конкретный зуб и окружающие ткани, чтобы определить их клиническое состояние, что может в итоге изменить выбор. Особое внимание следует уделить тем факторам, которые могут не позволить стоматологу реализовать в полной мере преимущества повторного лечения или которые могут повысить риск при попытках преодолеть существующие препятствия. В выбранных случаях сложившийся баланс преимущество-риск больше не оправдывает предпочтение повторного лечения над хирургией.
Место инфекции. Инфекция корневого канала лучше всего ликвидируется при помощи повторного лечения (12). Периапикальная (внекорневая) инфекция, которая не зависит от состояния корневого канала, лучше всего уничтожается посредством апикальной хирургии (20). С другой стороны, инфекция, связанная с вертикальной трещиной в корне зуба, не может быть удалена любой из этих процедур (21). Поэтому для определения места инфекции необходим различительный диагноз. Решить эту трудную задачу можно, определив типичные проявления внекорневых инфекций – более одного свищевого хода (7), наличие вертикальной трещины в корне зуба (изолированного, узкого дефекта вдоль корня (21)). В этом отношении также может быть полезно сравнение старых и новых рентгеновских снимков.
Препятствия в корневых каналах. Чтобы реализовать главнейшее преимущество повторного лечения, а именно удаление инфекции корневого канала, корневой канал нужно заново полностью пройти. Препятствия, мешающие стоматологу полностью пройти канал, снижают возможность воспользоваться преимуществами повторного лечения, в то время как попытки преодолеть препятствия увеличивают риск возникновения осложнений при выполнении процедуры (перенос апикального сужения, перфорация). Главными препятствиями, которые следует принять во внимание (Рис. 1), являются: кальсификация, расходящаяся корневая система, уступ и отколовшийся инструмент. Следует оценить возможность преодоления этих препятствий и, как следствие, баланс преимущество-риск может изменить решение в пользу альтернативы хирургического вмешательства.
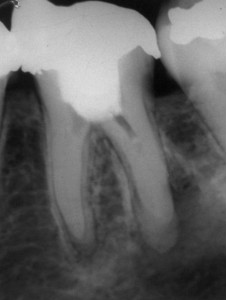
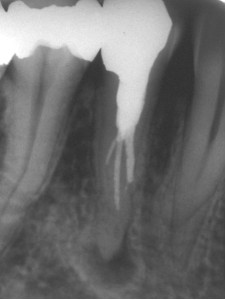
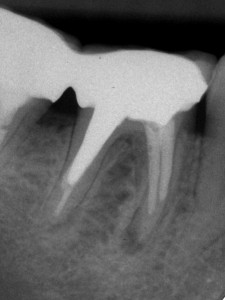
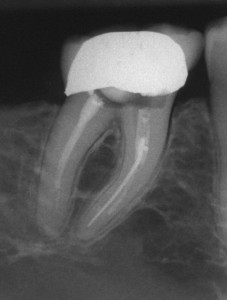
ФОТОГРАФИЯ 1. Препятствия в корневом канале, принимаемые в рассмотрение при определении возможности проведения повторного лечения. А. Обширная кальсификация, B. Сложная морфология, С. Подозрение на уступ, D. Осколок инструмента. Данные препятствия мешают стоматологу повторно пройти канал и повышают риск перфорации канала.
Во многих случаях прохождению каналов мешаю штифты. Благодаря вполне предсказуемой возможности удаления штифтов (Рис. 2 и 3), их не следует принимать в расчет при рассмотрение баланса преимущество-риск, как описано выше.
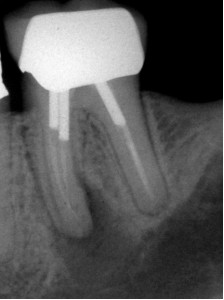
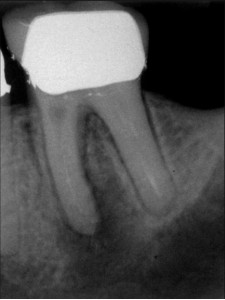
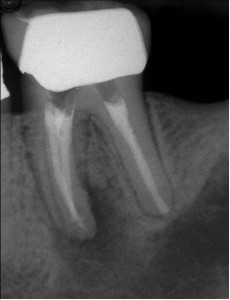
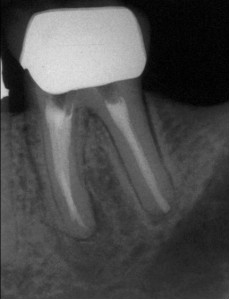
ФОТОГРАФИЯ 2. Повторное лечение и удаление штифта через коронку. А. Три сборных штифта в моляре нижней челюсти с послеоперационным заболеванием. В. Полость доступа была сделана через коронку, и штифты были удалены. С. Законченное повторное лечение. D. Незаконченное заживление через 6 месяцев.
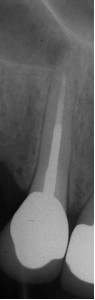

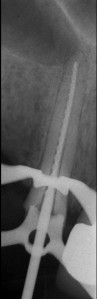
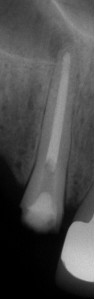
ФОТОГРАФИЯ 3. Повторное лечение в зубе с сильно зафиксированным штифтом. А. Длинный литой штифт и коронка в клыке верхней челюсти с послеоперационным заболеванием. В. Проксимальный вид штифта и экстрагирующего инструмента. Обратите внимание на параллельный дизайн данного сильно зафиксированного штифта. С. Процесс проведения повторного лечения. D. Завершенное повторное лечение. Е. Закончившееся заживление через 6 месяцев.
Перфорация. Перфорация пульпарной камеры или корня может привести к инфекции повлиять на выбор (12). Поэтому удалении инфекции обычно гарантируется совместным проведением повторного лечения и исправления перфорации. В данном случае хирургическое вмешательство не является главным выбором (Рис. 4).
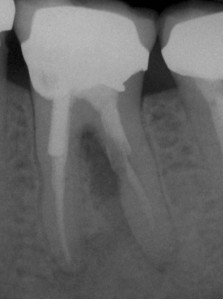
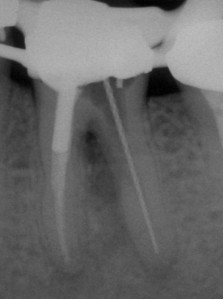
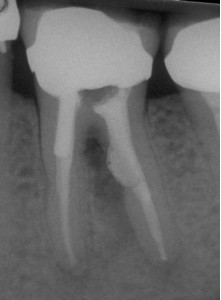
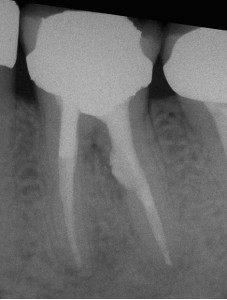
ФОТОГРАФИЯ 4. Повторное лечение в сочетании с ремонтом внутренней перфорации. А. Перфорация дистального корня в разветвлении в моляре нижней челюсти с послеоперационным заболеванием. В. Полость доступа к дистальному каналу была создана через коронку, причем мезиальный корень остался незатронутым, и показан процесс осуществления повторного лечения. С. Завершенное повторное лечение и исправление перфорации при помощи МТА. D. Незаконченное заживление через 4 месяца.
Тем не менее, оно может потребоваться, если заживление маловероятно или оно не происходит. Процедура хирургического вмешательства включает в себя внешний ремонт перфорации и, может быть, попытку регенерации мягких тканей (Рис. 5).
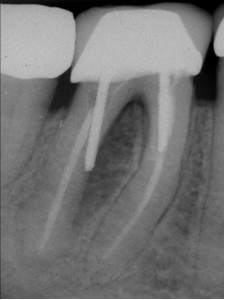
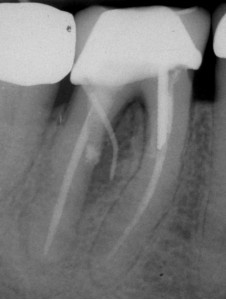
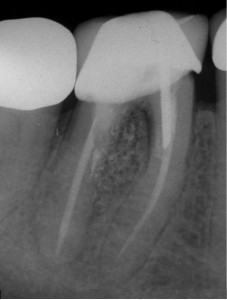
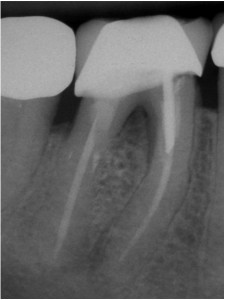
ФОТОГРАФИЯ 5. Повторное лечение, за которым последовал ремонт внешней перфорации. А. Перфорация дистального корня в разветвлении в моляре нижней челюсти с послеоперационным заболеванием. В. Полость доступа к дистальному каналу была создана через коронку, штифт был извлечен, перфорация исправлена при помощи МТА, однако через три месяца оставался свищевой ход. С. Создан хирургический доступ к дефекту кости, перфорация исправлена с внешней стороны при помощи МТА, установлена гидроксиапатит-керамическая пломба кости и рассасывающаяся мембрана. D. Законченное заживление области перфорации через 2 года сопровождается потерей маргинальной кости в разветвлении.
Реставрационные, периодонтальные и эстетические факторы. Зубы, бесперспективные в реставрационном и периодонтальном отношениях, должны быть удалены. В случае наличия перспектив в периодонтальном отношении, хирургическое вмешательство может привести значительной стоимости работ с коронкой и корнем. Тогда выбирается повторное лечение. В зубах с существующим свищевым ходом (Рис. 6) может проводиться хирургия вместе с повторным лечением, чтобы минимизировать рубцевание, возникающие из-за заживления пазухи.
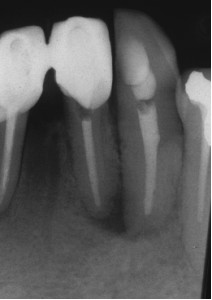
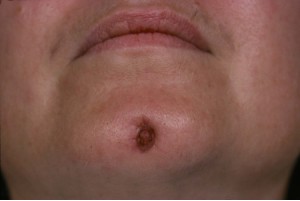
ФОТОГРАФИЯ 6. Свищевой ход вместе с существующим послеоперационным заболеванием. С помощью апикальной хирургии можно уменьшить рубцы на кожи, если проводить его вместе с повторным лечением. А. Рентгеновский снимок латерального резца и клыка нижней челюсти. В. Клинический вид.
Соображения стоматолога
Возможности стоматологов, а также их инструментарий и оборудование и время, которое может быть потрачено на сложное лечение одного зуба, различаются. Все эти моменты определяют степень уверенности стоматолога в отношении конкретных процедур лечения. Если стоматолог не уверен, что он может провести процедуру, выбранную пациентом, то лучше всего направить пациента к тому стоматологу, который в состоянии выполнить эту работу. Лишь в редких случаях, когда направление пациента трудно осуществить (удаленные области, районы), лучше всего выбрать то лечение, которое стоматолог может уверенно провести.
Способность. Способность складывается из обучения, навыка и опыта. Специалисты в области эндодонтии обычно могут лучше провести лечение послеоперационных заболеваний, чем стоматологи, не являющиеся специалистами в этой области. Иногда, правда, даже специалист может быть неадекватно подготовлен к выполнению повторного лечения и апикальной хирургии. В случае, когда пациента нельзя направить к другому стоматологу, то процедуру может выполнять лечащий стоматолог, является он специалистом или нет (9).
Инструментарий и оборудование. Выбор специальных инструментов может оптимизировать баланс преимущество-риск как для повторного лечения, так и для апикальной хирургии. В случае, когда пациента нельзя направить к другому стоматологу, но в наличии имеются инструменты, позволяющие провести какую-либо из процедур, то выбирается именно эта процедура (9).
Временные рамки. В отдельных случаях (удаленные районы, общественные клиники) чрезмерная нагрузка может не позволить стоматологу взяться за сложное повторное лечение одного трудного случая. Исключительно в таких случаях, и когда нет возможности направить к другому стоматологу, выбор делается в пользу хирургии, а не сложного повторного лечения (9).
Предыдущие попытки лечения
Если в результате предыдущего ортоградного повторного лечения или процедуры апикальной хирургии не произошло заживления, то следует оценить само качество этой процедуры. Если первичный выбор процедуры был правильным, но ее качество можно значительно улучшить, то опять выбирается та же самая процедура. В противном случае выбор падает на альтернативную процедуру, принимая во внимание то, что она может лучше обработать место инфекции и способствовать заживлению (Рис. 7).
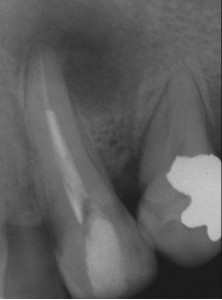
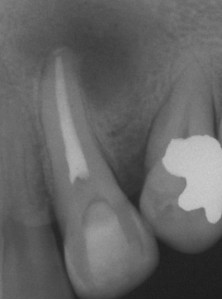
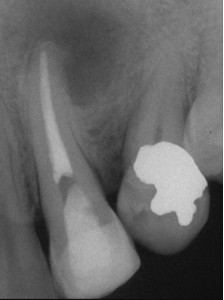
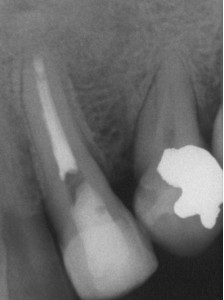
ФОТОГРАФИЯ 7. Заболевание, оставшееся после повторного лечения. А. Послеоперационное заболевание в латеральном резце верхней челюсти. В. Завершенное повторное лечение; обратите внимание на проходимость апикального сужения и его существенное расширение. С. Заболевание остается через 1 год; поскольку заживление маловероятно в случае проведения повторного лечения, то предписывается апикальная хирургия. D. Законченное заживление через 6 месяцев после апикальной хирургии.
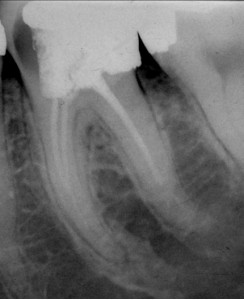
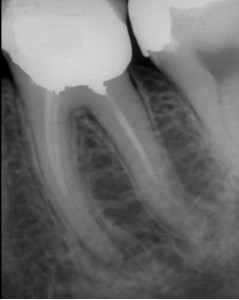
ФОТОГРАФИЯ 8. Развитие (потенциального) послеоперационного заболевания. А. Отсутствие апикального периодонтита (обратите внимание на оссифицирующий остит) через 10 лет после адекватного первичного лечения моляра нижней челюсти. Необходима реставрация. В. Послеоперационное заболевание через 6 месяцев после выполнения реставрации. Повторное лечение не было проведено, и теперь оно предписано, что потребует создание полости доступа через новую коронку.
Ссылки
1. Weiger R, Hitzler S, Hermle G, Löst C: Periapical status, quality of root canal fillings and estimated endodontic treatment needs in an urban German population. Endod Dent Traumatol 1997; 13: 69-74,.
2. Sundqvist G, Figdor D, Persson S, Sjögren U: Microbiologic analysis of teeth with failed endodontic treatment and the outcome of conservative retreatment. Oral Surg Oral Med Oral Pathol 1998; 85: 86-93.
3. Molander A, Reit C, Dahlén G, Kvist T: Microbiological status of root filled teeth with apical periodontitis. Int Endod J 1998; 31: 1-7.
4. Peciuliene V, Balciuniene I, Eriksen HM, Haapasalo M.: Isolation of Enterococcus faecalis in previously root-filled canals in a Lithuanian population. J Endodon 2000; 26: 593-595.
5. Sjögren U, Figdor D, Persson S, Sundqvist G: Influence of infection at the time of root filling on the outcome of endodontic treatment of teeth with apical periodontitis. Int Endod J 1997; 30: 297-306.
6. Friedman S, Komorowski R, Maillet W, Klimaite R, Nguyen HQ, Torneck CD: Resistance of coronally induced bacterial ingress by an experimental glass ionomer cement root canal sealer in vivo. J Endodon 2000; 26: 1-5.
7. Sakellariou PL: Periapical actinomycosis: report of a case and review of the literature. Endod Dent Traumatol 1996; 12: 151-154.
8. Taintor JF, Ingle JI, Fahid A: Retreatment versus further treatment. Clin Prev Dent 1983; 5: 8-14.
9. Friedman S, Stabholz A: Endodontic retreatment: case selection and technique. Part 1: Criteria for case selection. J Endodon 1986; 12: 28-33.
10. Bergenholtz G, Lekholm U, Milthon R, Hedén G, Ödesjö B, Engström B: Retreatment of endodontic fillings. Scand J Dent Res 1979; 87: 217-224.
11. Lewis RD, Block RM: Management of endodontic failures. Oral Surg Oral Med Oral Pathol 1988; 66: 711-721.
12. Friedman S: Treatment outcome and prognosis of endodontic therapy. In: Ørstavik D, Pitt Ford TR editors. Essential Endodontology: Prevention and Treatment of Apical Periodontitis. Oxford: Blackwell Science, 1998.
13. Reit C, Grondahl H–G: Endodontic retreatment decision making among a group of general practitioners. Scand J Dent Res 1988; 96: 112-117.
14. Hülsmann M: Retreatment decision making by a group of general dental practitioners in Germany. Int Endod J 1994; 27: 125-132.
15. Petersson K, Håkansson R, Håkansson J, Olsson B, Wennber A: Follow–up study of endodontic status in an adult Swedish population. Endod Dent Traumatol 1991; 7: 221-225.
16. Friedman S, Lustmann J, Shaharabany V: Treatment results of apical surgery in premolar and molar teeth. J Endodon 1991; 17: 30-33.
17. Crump M: Differential diagnosis in endodontic failure. Dent Clin North Am 1979; 23: 617-635.
18. Kvist T, Reit C: Postoperative discomfort associated with surgical and nonsurgical endodontic retreatment. Endod Dent Traumatol 2000; 16: 71-74.
19. Reit C, Kvist T: Endodontic retreatment behavior: the influence of disease concepts and personal values. Int Endod J 1998; 31: 358-363.
20. Tronstad L, Kreshtool D, Barnett F: Microbiological monitoring and results of treatment of extraradicular endodontic infection. Endod Dent Traumatol 1990; 6: 129-136.
21. Pitts DL, Natkin E: Diagnosis and treatment of vertical root fracture. J Endodon 1983; 9: 338-346.
22. Trope M: Flare–up rate of single–visit endodontics. Int Endod J 1991; 24: 24-27.
23. Selbst AG: Understanding informed consent and its relationship to the incidence of adverse treatment events in conventional endodontic therapy. J Endodon 1990; 16: 387-390.
